Предварительная запись:
Предварительная запись:  (с 08:30 до 16:00 в рабочие дни)
Как записаться
(с 08:30 до 16:00 в рабочие дни)
Как записаться
 Предварительная запись:
Предварительная запись: 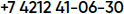 (с 08:30 до 16:00 в рабочие дни)
Как записаться
(с 08:30 до 16:00 в рабочие дни)
Как записаться
Первичный рак 12-перстной кишки - редкое заболевание, которое составляет 0,5% среди всех опухолей кишечника [6]. По данным ГУ РОНЦ им. Н.Н. Блохина РАМН в структуре рака органов билиопанкреатодуоденальной зоны на рак 12-перстной кишки приходится менее 3,5% наблюдений, что в 6,9 раза меньше, чем рак внепеченочных желчных путей и фатерова сосочка (24%) и в 18,7 раз меньше, чем рак поджелудочной железы (65,2%). Точная статистика рака 12-перстной кишки отсутствует, тем не менее, до 1996 года было опубликовано около тысячи наблюдений рака этой локализации. По данным отечественных авторов частота заболевания среди мужчин и женщин одинакова. Наиболее часто опухоль диагностируется у больных в возрасте 40-60 лет [4].
Первичный рак 12-перстной кишки весьма редко встречается в области верхней части горизонтальной ветви. Значительно чаще опухоль располагается в нижней части горизонтальной ветви и еще более часто в нисходящей части кишки [1].
По клиническим проявлениям различают стенозирующую, инфильтративно-язвенную и полипозную форму рака 12-перстной кишки. Гистологически у 80% больных диагностируется аденокарцинома разной степени дифференцировки [5].
Карциномы 12-перстной кишки относятся к особенно злокачественным опухолям, поскольку к моменту их обнаружения у 50-60% больных опухоль прорастает окружающие органы и ткани и\или имеются метастазы в регионарные лимфатические узлы и печень. Выявление начальных стадий рака 12-перстной кишки затруднено из-за отсутствия ранних симптомов и характерных жалоб. По этой причине от первых признаков заболевания до хирургического вмешательства проходит от 6 до 12 месяцев.
Наиболее частым симптомом рака 12-перстной кишки является тупая боль в эпигастральной области. Поздние симптомы - желтуха, тошнота и рвота - связаны с нарастанием непроходимости желчных путей и обтурацией просвета кишки растущей опухолью. Опухоли 12-перстной кишки редко сопровождаются желудочно-кишечными кровотечениями. В дифференциальной диагностике рака 12-перстной кишки и большого дуоденального сосочка (БДС) необходимо учитывать, что для рака БДС характерна ремиттирующая механическая желтуха, а для рака 12-перстной кишки - клиническая картина дуоденального стеноза. При раке головки поджелудочной железы наряду с нарастающей механической желтухой наблюдается стойкий болевой синдром в эпигастральной области. При раке 12-перстной кишки нередко наблюдается полинеоплазия, при этом вторая опухоль локализуется преимущественно в толстой кишке [7].
Типичное рентгеновское исследование позволяет выявить опухоль у 50% больных, при этом обычно выявляется сужение 12-перстной кишки или дефект наполнения, обусловленный опухолью. Положительным рентгеновским симптомом рака 12-перстной кишки считается ригидность стенки кишки. Оптимальным методом диагностики карцином 12-перстной кишки является фиброгастродуоденоскопия с биопсией и гистологическим исследованием, позволяющая установить истинную природу заболевания в большинстве наблюдений [2, 3].
Лечение первичных опухолей 12-перстной кишки может быть радикальным или паллиативным, что находится в прямой зависимости от степени распространенности опухоли. Из паллиативных хирургических вмешательств чаще всего производятся дуоденоеюностомия или гастроэнтеростомия. Оптимальным хирургическим вмешательством при ранних раках верхней или нижней горизонтальной ветви 12-перстной кишки является сегментарная резекция с наложением дуоденодуодено- или дуоденоеюноанастомоза. Преимуществом сегментарных резекций 12-перстной кишки по сравнению с панкреатодуоденальной резекцией является достаточный радикализм и низкая послеоперационная летальность.
Ввиду редкости рака 12-перстной кишки в клинической практике приводим собственное наблюдение радикального лечения больной с этой опухолью.
Больная М., 60 лет (1948 г.р.), житель г. Южно-Сахалинска, 17.04.09 г. поступила в ГУЗ «Краевой клинический центр онкологии» г. Хабаровска с жалобами на потерю веса, кожный зуд и общую слабость.
Анамнез заболевания с декабря 2008 года. При обследовании по месту жительства на фоне анемии тяжелой степени (Hb 54 г\л) диагностирована опухоль забрюшинного пространства. Пациентка для дообследования и лечения направлена в Хабаровск. Из анамнеза жизни установлено, что в 1974 году в Сахалинском онкологическом диспансере ей проведено комбинированное лечение меланомы кожи грудной стенки с метастазами в регионарные лимфатические узлы.
При поступлении состояние больной относительно удовлетворительное. Кожные покровы бледные. На коже грудной стенки в под- и надключичной области справа окрепшие послеоперационные рубцы. Питания удовлетворительного. Периферические лимфатические узлы не увеличены. Живот правильной формы, при пальпации мягкий, несколько болезненный в эпигастральной области. Печень и селезенка не увеличены. Стул и диурез в норме. В общем анализе крови от 20.04.09 анемия (Hb 69 г\л, Эр. 2,7 . 1012\л ). Биохимические анализы крови не изменены. УЗИ – патологии органов брюшной полости не найдено.
При спиральной компьютерной томографии органов брюшной полости (31.03.09) установлено, что просвет дистальной части нисходящего отрезка 12-перстной кишки сужен смешанной формы роста патологическим образованием размером 46 х 62 х 21 мм. Заключение - рак нисходящего отдела 12-перстной кишки (рис. 1).
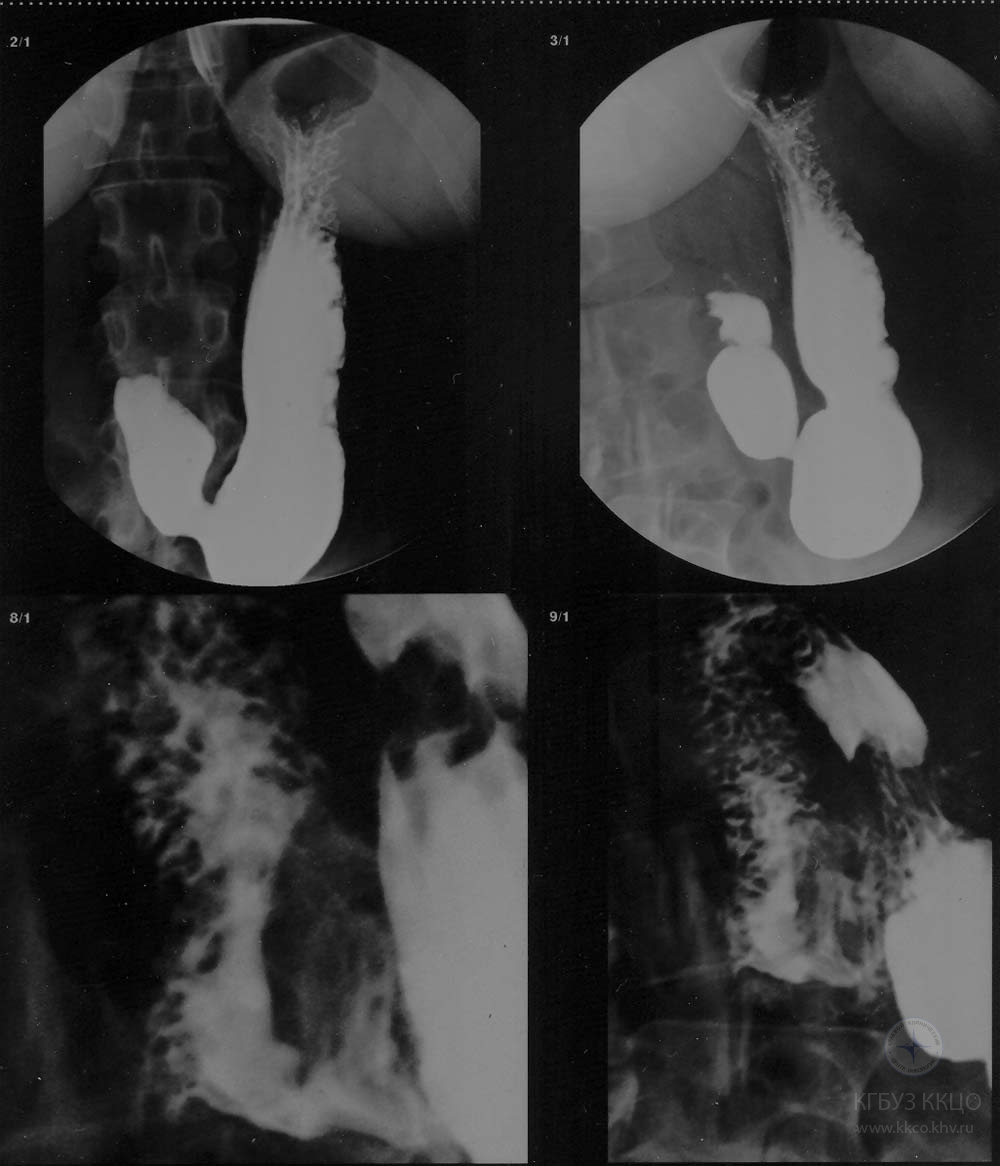
Рентгеноскопия желудка от 01.04.09 - пищевод, желудок и начальный отдел 12-перстной кишки не изменены. В дистальном отрезке нисходящего отдела 12-перстной кишки по её внутреннему контуру обнаружен краевой дефект наполнения с неровными контурами размером 30 х 15 мм. Заключение – опухолевое сдавление 12-перстной кишки извне (рис. 2).
Фиброгастродуоденоскопия от 03.04.09 – пищевод и желудок без патологии. Дистальный отдел 12-перстной кишки сужен ригидным крупнобугристым образованием. Биопсия. Заключение - рак поджелудочной железы с прорастанием в 12-перстную кишку.
Патогистологическое исследование дуоденобиоптата - картина резко выраженного дуоденита с изъязвлением подозрительная на рак.
После обследования больной установлен клинический диагноз опухоли верхнего этажа брюшной полости не ясного генеза. После гемотрансфузий и купирования анемии (перелито 1450 мл эритромассы В(III) группы) больной произведена операция (23.04.09 хирург - Коваленко В.Л.) – верхняя срединная лапаротомия. При ревизии в области ворот правой почки обнаружена тугоэластической консистенции опухоль размером 55 х 30 х 20 мм. Опухоль удалена с экспресс-гистологическим исследованием. Диагностирован доброкачественный вариант мезенхиомомы. При дальнейшей ревизии в дистальной части нисходящего отдела 12-перстной кишки найдена опухоль размером 50 х 40 мм без выхода на серозную оболочку кишки и прорастания её в поджелудочную железу. Парапанкреатические лимфатические узлы без особенностей. Выполнена мобилизация нисходящей части ДПК с ее резекцией и наложением дуоденоанастомоза «конец в конец».
Патогистологическое исследование. Макропрепарат – отрезок кишки длиной 10 см. В стенке кишки солидное опухолевое образование диаметром до 5 см с изъязвленной поверхностью. Микроскопически опухоль имеет строение умеренно дифференцированной аденокарциномы с ослизнением и очагами некроза. Инвазия опухоли на ½ мышечной оболочки кишки. Края резекции без опухолевого роста.
Окончательный диагноз - рак 12-перстной кишки 1 стадии (рT2N0M0), осложненный анемией тяжелой степени. Доброкачественная мезенхимома забрюшинного пространства.
В раннем послеоперационном периоде у больной развилась постгемотрансфузионная гипербилирубинемия (общий билирубин от 30.04.09 - 94,2 ммоль/л), которая была купирована гепатопротекторами и инфузионной терапией. Больная выписана в удовлетворительном состоянии на 14 сутки после операции.
При осмотре через 13 месяцев жалоб не предъявляет, прибавила в весе, в анализе крови Hb 139 г\л. Контрольное обследование, включая лабораторные исследования, ФГДС и СКТ (рис. 3) - данных за рецидив заболевания не найдено.
В.Л. Коваленко, В.П. Леонов, А.П. Свистун, А.В. Еременко.
Наблюдение первичного рака 12-перстной кишки, осложненного анемией тяжелой степени.
ГУЗ «Краевой клинический центр онкологии» (и.о. главного врача - док. мед. наук В.Л. Коваленко), г. Хабаровск.
Литература.
1. Дробни Ш. Хирургия кишечника. – М., Мед. - 1983. – 592 с.
2. Кармазановский Г.Г. и соавт. Компьютерная томография печени и желчных путей. – М., Мед. - 1997. – 358 с.
3. Пономарев А.А. и соавт. Редкие опухоли желудка и двенадцатиперстной кишки. Б. м., 1996. - 327 с.
4. Энциклопедия клинической онкологии. Рук. для практикующих врачей под ред. М.И. Давыдова, Г.Л. Вышковского. – М.: РЛС. - 2005. – 1536 с.
5. Barnhill M., Hess E., Guccion J.G. et al. Tripartite differentiation in a carcinoma of the duodenum // Cancer. - 1994. – Vol. 73. – P. 266–272.
6. Cheung O., Kandil H., Moser A. J. et al. Primary Duodenal Carcinoma Showing Divergent Growth Patterns as Determined by Microdissection-Based Mutational Genotyping // Archives of Pathology and Laboratory Medicine. – 2003. - Vol. 127. - № 7. - P. 861–864.
7. Nielsen M., Poley J.W., Verhoef S.et al. Duodenal carcinoma in MUTYH-associated polyposis // Journal of Clinical Pathology. - 2006. - Vol. 11. - № 59. - P. 1212-1215.